Table des matières
Aujourd’hui, le diabète ne devrait plus vous empêcher de faire un voyage dans un pays exotique ou une randonnée en montagne.
Si vous avez du diabète et que vous voulez voyager, il vous faut simplement soigneusement planifier votre voyage. Il y a bien sûr, toujours des imprévus (bagages perdus, naufrage de votre bateau sur un ilot perdu), mais si vous êtes bien préparé, vous pourrez généralement surmonter toutes ces difficultés sans problème.
Il y a beaucoup d’idées reçues sur le diabète et sur l’insuline, et assez souvent les choses qui semblent tout à fait évidentes à votre médecin sont un mystère complet pour vous.
Votre agent de voyage et le diabète
Dites à votre agent de voyage que vous êtes diabétique et expliquez lui les exigences particulières que le voyage avec le diabète entraîne. De cette façon, un itinéraire adapté peut être prévu pour mieux répondre à vos besoins. Une correspondance manquée dans un aéroport peut ruiner les vacances les mieux préparées.
Discutez en avec votre médecin
Consultez votre médecin avant de planifier/confirmer vos vacances avec le diabète. Discutez de votre itinéraire avec lui et élaborez avec lui des plans pour vos repas et vos médicaments, surtout si vous voyagez à travers différents fuseaux horaires. Demandez à votre médecin que faire si vous tombiez malade pendant vos vacances.
Discutez en avec votre pharmacie
Demandez une liste de vos médicaments (y compris les noms génériques et leurs dosages) auprès de votre pharmacien – en particulier les médicaments oraux pour le diabète, et l’insuline. Si vous prenez de l’insuline, connaissez bien les types d’insuline et si votre insuline est à action rapide, intermédiaire ou lente. Portez une copie de cette liste avec vous tout le temps.
Assurance de voyage et le diabète
Assurez vous d’avoir une assurance voyage complète pour couvrir votre voyage, et gardez des copies de vos documents d’assurance avec vous en cas d’urgence. Certains régimes d’assurance ne couvrent pas les conditions pré existantes, qui peuvent inclure le diabète. Vérifiez que votre diabète est couvert par votre régime d’assurance médicale.
Le diabète dans une langue étrangère
Apprenez à dire «je suis diabétique» et «jus d’orange ou sucre, s’il vous plaît” dans la langue ou les langues des pays que vous visitez. Apprenez les mots importants concernant le diabète, dans la ou les langues du pays que vous visitez (insuline, sucre, hypoglycémie, etc.) au cas où il aurait une urgence médicale ou si vous devez faire savoir aux gens que vous souffrez de cette pathologie.
Le glucagon
Si vous utilisez de l’insuline pour gérer votre diabète, vous devriez également demander à votre médecin si le glucagon est adapté pour vous. Le glucagon est administré par injection et est utilisé pour traiter l’hypoglycémie sévère, une maladie qui peut provoquer des convulsions ou une perte de conscience. Si vous voyagez dans un endroit isolé qui n’a pas de service d’ambulance, il est important que votre compagnon de voyage apprenne à vous administrer le glucagon. Parlez en à votre médecin si vous n’êtes pas familiarisé avec son utilisation.
Vos médicaments
Assurez -vous d’avoir suffisamment de médicaments pour couvrir toute la période de votre voyage. C’est peut-être aussi une bonne idée de prendre le double du montant de médicaments dont vous aurez besoin pour votre voyage et d’en mettre un jeu dans votre bagage à main et l’autre dans le bagage à main de votre compagnon. De cette façon, vous aurez de la réserve s’il vous arrivait de perdre certains de vos médicaments pendant votre voyage.
Ayez toujours vos médicaments dans un récipient correctement étiqueté comme délivré par votre pharmacien, et gardez votre insuline à la bonne température (entre 2 à 8°C). Pour transporter votre insuline et glucagon, utilisez une trousse MedActiv iCool Prestige.

Boîtes à aiguilles
En plus de vos médicaments pour le diabète, vous aurez besoin d’une boîte sécurisée pour jeter vos aiguilles usées. Généralement ces boîtes sont disponibles gratuitement dans votre pharmacie. Discutez en avec votre pharmacie ou votre médecin.
Les vaccins
Soyez sûr d’obtenir les vaccinations nécessaires au moins quatre semaines avant votre départ pour avoir le temps pour faire face à d’éventuels effets secondaires.
Ordonnances et Carte de Diabétique
Demandez à votre médecin de vous donner une ordonnance en anglais, car l’anglais est la langue la plus acceptée à l’international. Téléchargez une carte de diabétique et gardez toujours cette carte dans votre portefeuille lors de vos voyages. Elle vous évitera peut-être bien des ennuis. Cette carte est généralement aussi disponible à votre association de diabète locale.
Certificat de voyage et le diabète
Téléchargez un certificat de voyage et faites le renseigner par votre médecin traitant. Ce certificat explique que vous souffrez du diabète et que vous ne devez pas vous séparer de votre médicament, et que ce médicament doit être conservé à une température entre 2 à 8°C. Vous pouvez télécharger ce certificat gratuitement.

Carte Européenne d’Assurance Maladie (CEAM)
Si vous voyagez en Europe, cette carte vous donnera droit à des soins de santé gratuits ou peu coûteux dans la plupart des pays. La carte CEAM est gratuite et est disponible sur le site de l’Assurance Maladie.
Le mal de mer
Si vous souffrez du mal de mer, prenez avec vous des glucides liquides (jus ou des boissons gazeuses).
Assistance
Informez toujours votre compagnie aérienne ou votre agence de voyages lorsque vous réservez que vous souffrez du diabète et que vous pourriez avoir besoin d’aide lors du voyage.
Copies de vos ordonnances
Faites des copies de vos ordonnances et gardez les dans votre bagage à main au cas où les douanes ou la sécurité d’un aéroport vous interrogent sur les médicaments que vous transportez.
Vos médicaments
Divisez vos fournitures/médicaments pour le diabète en deux et mettez une moitié dans votre bagage à main et l’autre dans le bagage de votre compagnon de voyage (si possible). De cette façon, même si vous perdez un de vos sacs, vous aurez des fournitures d’urgence.
Prenez des fournitures et médicaments supplémentaires en cas de perte ou vol. Surtout, assurez vous d’avoir une partie de vos médicaments dans votre bagage à main. Ne mettez généralement pas vos médicaments en soute ou la température n’est pas toujours stable.
Gardez votre insuline à la bonne température (entre 2 à 8°C). Pour transporter votre insuline et glucagon, utilisez une trousse MedActiv iCool parmi plusieurs modèles.
Prévoyez également d’autres fournitures dont vous pourriez avoir besoin, y compris un traitement pour l’hypoglycémie, de la nourriture, de l’eau potable, des chaussures de marche, des chaussettes en coton, de la crème solaire et des médicaments contre la nausée et la diarrhée.
Douanes
• Informez les agents de sécurité que vous souffrez du diabète et que vous transportez des fournitures médicales. Vos médicaments doivent avoir une étiquette de prescription à votre nom
• Tous vos médicaments doivent porter l’étiquette du fabricant
• Les seringues sont autorisées par la sécurité si vous transportez aussi de l’insuline
Si vous prenez de l’insuline, n’oubliez pas de l’emporter avec vous en tout temps. Les scanners de sécurité utilisés lors de l’enregistrement n’endommageront pas votre insuline ou lecteur de glycémie. Par contre, si votre bagage reste dans la voie de la radiographie pour une période plus longue que normale, ou si les bagages sont passés aux rayons X à plusieurs reprises, l’insuline peut perdre de sa puissance.
Les douanes et les pompes à insuline
Prévenez l’agent de contrôle à l’avance si vous utilisez une pompe à insuline. Le portique de détection de métal et les détecteurs de métaux manuels peuvent affecter le fonctionnement d’une pompe à insuline et vous pouvez donc demander à l’agent de contrôle d’effectuer une recherche physique dans un lieu privé. Vous devez les informer que la pompe ne peut être enlevée.
Où mettre votre insuline dans l’avion ?
Généralement, les zones où sont stockés les bagages sont toutes pressurisées et maintenues à une température constante d’environ 5°C dans l’avion. Ceci est un standard pour la grande majorité des compagnies aériennes. Ce n’est donc pas un problème de mettre de l’insuline en soute. Par contre, si vous faites un voyage inhabituel (par exemple dans les steppes de Russies avec un ex avion militaire Russe), sachez que les bagages seront probablement dans une zone non pressurisée et seront donc à une température trop basse qui risque de congeler votre insuline.
L’insuline est affectée par des températures extrêmes et ne doit jamais être stockée dans une zone non pressurisée de l’avion. Il est important d’inspecter votre insuline avant chaque injection.
Si vous remarquez quelque chose d’inhabituel avec l’apparence de votre insuline, remplacez là immédiatement avec de l’insuline neuve.
Généralement, il est recommandé de ne jamais se séparer de son insuline et de, si possible, la transporter en bagage à main, car si votre insuline est dans votre bagage principal en soute et que votre valise est perdue, cela risque de gâcher vos vacances. Gardez toujours avec vous, ou que vous alliez, au moins assez d’insuline pour la durée du voyage et un jour en plus. MedActiv fabrique toute une série de trousses différentes pour le transport sécurisé de l’insuline en avion.
Transporter son insuline avec divers modes de transport
En avion
Prévoyez d’arriver avec de l’avance à l’aéroport avant votre vol car si vous arrivez avec de l’insuline et des seringues aux douanes, la vérification par les agents de contrôle de l’aéroport risque de prendre quelques minutes en plus. Les compagnies aériennes offrent habituellement des repas spéciaux pour les personnes diabétiques (par contre il faut les prévenir de vos besoins minimum 48 heures à l’avance), mais avec un peu de planification les repas réguliers peuvent aussi normalement s’insérer dans votre diète habituelle.
Ayez toujours des collations appropriées avec vous au cas où votre vol ou le repas en vol serait retardé, ou si le repas fourni n’a pas assez de glucides. Soyez informé des changements de fuseau horaire et du calendrier de vos repas et préparez vos médicaments en conséquence.
Si vous dormez pendant votre voyage en avion, utilisez un réveil ou demandez à l’hôtesse de l’air de vous réveiller au moment du repas ou quand il est temps de prendre vos médicaments.
Essayez de rester actif pendant votre voyage : promenez -vous dans le terminal avant l’embarquement, faites de simples exercices d’étirement dans votre siège ou faites des ronds de jambes avec vos chevilles. A l’occasion, élevez vos jambes.
Si vous utilisez un médicament sur ordonnance il est important de l’avoir avec vous et de savoir comment l’utiliser, ainsi que les effets secondaires que vous pourriez avoir. Cela vous permettra d’expliquer à l’hôtesse de l’air comment vous aider si vous en aviez besoin.
En voiture
Que vous soyez conducteur ou passager, il est très important de vérifier votre glycémie régulièrement. Vérifiez-la avant de quitter la maison, puis de nouveau toutes les quatre heures pendant votre voyage.
Arrêtez toutes les deux heures pour vous dégourdir les jambes et faites quelques activités physiques pour améliorer la circulation dans les jambes. Au premier signe d’hypoglycémie prenez une dose de sucres rapides, tels que des comprimés de glucose, 175 ml de jus de fruits ou même une boisson gazeuse.
Prenez ensuite un glucide à action plus longue et une protéine comme un sandwich. Ne reprenez pas le volant jusqu’à ce que les symptômes aient disparu et tant que les valeurs de glycémie sont supérieures à 6 mmol/L.
Si vous prenez de l’insuline, évitez de conduire entre votre injection et votre prochain repas. Limitez votre conduite à un maximum de 12 heures par jour, ou six heures entre deux repas. Prenez vos médicaments, repas et collations de façon aussi régulière que possible.
En cas d’embouteillages, de panne de voiture, ou de mauvaises directions il ne sera pas toujours possible de trouver un restaurant ; apportez donc avec vous de quoi traiter une hypoglycémie (comprimés de glucose, jus de fruits ou boissons gazeuses).
En bateau
Les croisières en paquebot sont connues pour leurs buffets extravagants. Avec un si large éventail d’amuses gueules et de plats disponibles, il est facile de faire des excès. Si possible, obtenez un exemplaire des menus de la croisière et vous aurez ainsi une idée des types d’aliments servis et pourrez planifier vos repas en conséquence.
Restez actif pour compenser toute nourriture supplémentaire que vous mangerez. Les bateaux de croisière offrent un grand choix d’activités. Essayez un cours aérobic, la natation, ou promenez -vous sur le pont au coucher du soleil.
C’est toujours une bonne idée d’informer le personnel de la croisière de votre diabète si un problème survenait.
En randonnée
Les vacances au grand air sont souvent les plus amusantes mais n’oubliez pas la règle primordiale : évitez de faire du camping ou de partir en randonnée seul.
Dites à quelqu’un où vous allez et quand vous comptez revenir. Vous pourrez donc être retrouvé dans le cas d’une urgence. Prenez une trousse de premiers soins et si vous utilisez de l’insuline : du glucagon (le glucagon est administré quand une personne a une hypoglycémie sévère).
Apprenez à votre compagnon de voyage quand et comment utiliser le glucagon. Pour plus d’informations sur le glucagon, parlez en à votre médecin.
La clé pour profiter du camping est d’éviter les choses qui modifient beaucoup les niveaux de glucose, comme une activité physique significativement plus intense que d’habitude. Faites attention aux coupures, contusions, coups de soleil, ampoules et piqûres d’insectes. Soyez sûr que votre nourriture et eau ne soient pas contaminées.
Assurez vous que la nourriture et l’eau ne soient pas contaminées. Mangez et buvez suffisamment pour répondre à vos besoins – apportez de la nourriture supplémentaire, de l’eau, des médicaments et du sucre. Si vous allez être très actif, vous devrez peut-être diminuer vos médicaments contre le diabète, mais discutez en avec votre médecin avant de le faire.
Le contrôle de la glycémie pendant le voyage
La vérification de votre glycémie pendant votre voyage est aussi importante (sinon plus) que lorsque vous êtes à la maison. Apportez avec vous le manuel d’instruction de votre glucomètre ainsi que des batteries supplémentaires et des bandelettes de test en plus.
Pour faciliter le suivi des injections et des repas pendant le changement des fuseaux horaires, gardez votre montre au fuseau horaire du départ jusqu’au au matin après votre arrivée.
Vérifiez votre glycémie dès que possible après l’atterrissage. Avec le décalage horaire, il peut être difficile de dire si vous avez un taux de glucose très bas ou très élevé.
Après un long vol, essayez de vous relaxer quelques jours pour remettre votre système en forme. Vérifiez votre glycémie régulièrement. Si vous prenez de l’insuline, planifiez vos activités de sorte que vous puissiez intégrer votre insuline et vos repas dans votre rythme de fonctionnement.
L’insuline pendant le voyage
Les insulines ont parfois des noms et des dosages différents dans certains pays. Si vous devez acheter de l’insuline pendant votre voyage, assurez vous que les concentrations et dosages d’insuline soient les mêmes que ceux que vous utilisez normalement.
Essayez d’utiliser vos propres médicaments et seringues dans les pays du tiers monde. Évitez d’utiliser des seringues locales si elles ne sont pas stériles.
En principe, vous devriez utiliser la marque et formulation exacte d’insuline qui vous a été prescrite par votre médecin. Toutefois, si vous manquez d’insuline lorsque vous êtes sur la route et que votre marque habituelle est indisponible, vous pouvez remplacer votre insuline par une formulation équivalente d’une autre marque (par exemple NovoLog pour Humalog, Humulin R pour Novolin R). Par contre, tout changement dans la formulation (par exemple de l’insuline rapide pour de la lente) nécessite une surveillance médicale.
Changement de fuseau horaire
Les longs trajets traversent souvent plusieurs fuseaux horaires, donc une journée de 24 heures peut être prolongée ou raccourcie, selon la direction du déplacement. De toute façon, vous devrez ajuster votre horaire d’insuline en conséquence.
Le contrôle de la glycémie peut être perturbé par un changement horaire, une activité modifiée, ou une perturbation du rythme du corps et des habitudes de sommeil.
• Lorsque vous voyagez à l’est, vos jours de voyage seront plus courts. Si vous perdez plus de deux heures, vous aurez besoin de prendre moins d’insuline intermédiaire ou lente.
• Lorsque vous voyagez à l’ouest, vos jours de voyage seront plus longs. Si vous gagnez plus de deux heures, vous aurez besoin de prendre des unités supplémentaires de d’insuline rapide et plus de nourriture.
• Vous pouvez changer l’heure de votre repas et de vos injections ,jusqu’à deux heures dans une journée sans ajuster votre dose d’insuline ou votre plan de repas.
• Respectez vos horaires de repas habituels autant que possible.
• Si vous passez plus de deux fuseaux horaires, vous aurez besoin de préparer un calendrier de repas et d’insuline avec votre médecin.
Utilisateurs de médicaments oraux
Si la différence horaire est de moins de trois heures, vous pouvez déplacer l’heure de vos médicaments de une à une heure et demie. Si la différence de temps est plus de trois heures, demandez des conseils à votre médecin.
La nourriture en voyage
Ayez toujours quelques snacks avec vous en cas d’hypoglycémie ou si vous n’avez pas la possibilité de manger votre prochain repas à l’heure prévue. Les fromages, biscuits, fruits frais ou secs, barres énergétiques et les sandwichs sont tous des choix sains qui sont faciles à porter dans un sac à main. Prenez également un peu de sucre à action rapide avec vous, tel que des comprimés de glucose ou du jus.
Évitez l’eau du robinet dans les pays en voie de développement. Cela inclut les glaçons fabriqués à partir de l’eau du robinet.
L’alcool, le diabète et le voyage
La consommation d’alcool peut augmenter votre risque d’hypoglycémie. D’autre part, les voyages correspondent souvent à des vacances ou la consommation d’alcool est plus élevée que d’habitude.
Pour réduire ce risque, prenez les mesures suivantes :
Avant la consommation d’alcool
• Prenez des repas réguliers, prenez vos médicaments et vérifiez votre glycémie fréquemment (garder votre lecteur de glycémie avec vous)
• Gardez toujours un traitement pour l’hypoglycémie avec vous (comprimés de glucose ou jus de fruit)
• Où que vous soyez, assurez vous que quelqu’un connaisse vos signes et symptômes d’hypoglycémie et comment la traiter afin qu’il puisse vous aider
• Soyez conscient que le glucagon, un traitement pour le glucose dans le sang, ne fonctionne pas quand de l’alcool est dans le corps. Pour cette raison, assurez vous que quelqu’un sache appeler les numéros d’urgence si vous perdez connaissance
• Portez sur vous une identification de diabétique telle qu’une Carte de Diabétique
Pendant la consommation d’alcool
• Mangez des aliments riches en glucides
• Mangez encore plus d’aliments riches en glucides si vous dansez, faites du sport ou faites d’autres activités physiques inhabituelles
• Mélangez toujours vos propres boissons. Utilisez moins d’alcool et allongez vos boissons avec des mélanges sans sucre
• Buvez lentement. Entre chaque verre, prenez une boisson sans alcool
Après avoir bu
• Dites à une personne responsable que vous avez bu. Ils devraient vous surveiller pour des symptômes d’hypoglycémie
• Vérifiez votre glycémie avant de vous coucher
• Prenez une collation riche en glucides si votre glycémie est plus basse que d’habitude
• Réglez une alarme ou demandez à une personne responsable de vous réveiller pendant la nuit et tôt le matin – une hypoglycémie peut survenir à tout moment jusqu’à 24 heures après la consommation d’alcool
• Levez -vous à l’heure le lendemain pour toute nourriture, médicaments ou insuline que vous prenez normalement. Les médicaments ou l’insuline manqués peuvent entraîner une hyperglycémie, des cétones et de l’acidocétose diabétique
Le diabète et les pieds en voyage
Les diabétiques ont besoin de faire attention à leurs pieds.
• Prenez au moins deux paires de chaussures afin de pouvoir changer de chaussures souvent. Changer de chaussures aide à prévenir les ampoules et les points de pression douloureux
• Prenez des chaussures et chaussettes confortables et une trousse de premiers soins pour traiter les petites blessures aux pieds
• Ne marchez pas pieds nus. Si vous êtes au bord de mer, portez des chaussures fabriquées spécialement pour l’océan ou la marche sur la plage. Protégez vos pieds en permanence lorsque vous êtes à la piscine, dans un parc, sur la plage, ou nagez dans l’océan
• Ne portez pas de chaussures à bout ouvert, y compris les sandales, tongs, ou autres (vous augmentez votre risque de blessure et d’infection lors vos orteils sont exposés)
• Suivez votre régime de soins quotidien pour les pieds
Si vous tombez malade
Lorsque vous êtes malade, votre glycémie peut fluctuer et être imprévisible. Pendant les périodes de maladie, il est TRÈS IMPORTANT de :
• tester votre taux de glucose tous les deux à quatre heures
• continuer de prendre vos médicaments contre le diabète
• boire beaucoup de liquides sans sucre ou d’eau.
• éviter le café, le thé et les sodas qui contiennent de la caféine, car elle peut vous déshydrater.
• remplacer les aliments solides avec des liquides qui contiennent du glucose si vous ne pouvez pas manger votre repas habituel
• consommer 15 grammes de glucides toutes les heures
• appeler votre médecin ou aller à une salle d’urgence si vous vomissez et/ou avez la diarrhée deux fois ou plus en quatre heures
• si vous êtes sous insuline, continuer de la prendre pendant que vous êtes malade. Vérifier avec votre docteur pour ajuster votre dose d’insuline pendant la maladie
• vous reposer
• si vous avez une assurance voyage, prenez vos documents à l’hôpital avec vous
Le stockage et transport de l’insuline
L’insuline doit être stockée correctement, car elle deviendra vite périmée si elle est laissée à des températures trop chaudes ou trop froides. A une température ambiante de 25°C, l’insuline conservera son efficacité pendant environ trois semaines. A une température de 28°C, l’insuline perdra environ 14% de son efficacité sur une période d’un mois, et à 32°C elle perdra environ 18% de son efficacité sur la même période. Si l’insuline est exposée à des températures inférieures à 0°C ou est congelée, elle développe presque immédiatement des cristaux qui rendent l’injection dangereuse et inconfortable. La température de stockage idéale pour l’insuline est entre 2 et 8°C. A cette température l’insuline peut se maintenir presque indéfiniment.

LifeinaBox est le plus petit frigo intelligent au monde et est une solution idéale pour le transport sécurisé de l’insuline
Transport des médicaments
Lifeina et MedActiv ont développé une gamme de solutions pour garder votre insuline à la bonne température. Ces solutions se déclinent en deux technologies principales, qui sont les trousses isothermes et les mini frigos.
Les trousses EasyBag maintiennent les médicaments au frais pendant 4 jours sans électricité. Les trousses EasyBag utilisent des cristaux de gel qui rafraîchissent lorsqu’ils sont mis en contact avec de l’eau. Pour activer le EasyBag il suffit de l’immerger dans de l’eau pendant 40 secondes. Les cristaux dans les panneaux du EasyBag se transforment en gel qui reste frais pendant cinq à sept jours (dépendant de la température ambiante) en s’appuyant sur un processus d’évaporation qui gardera votre médicament à une température entre 16 et 25°C (jusqu’à une température ambiante de 38°C). Généralement, les insulines peuvent être conservés pendant trois semaines à cette température.

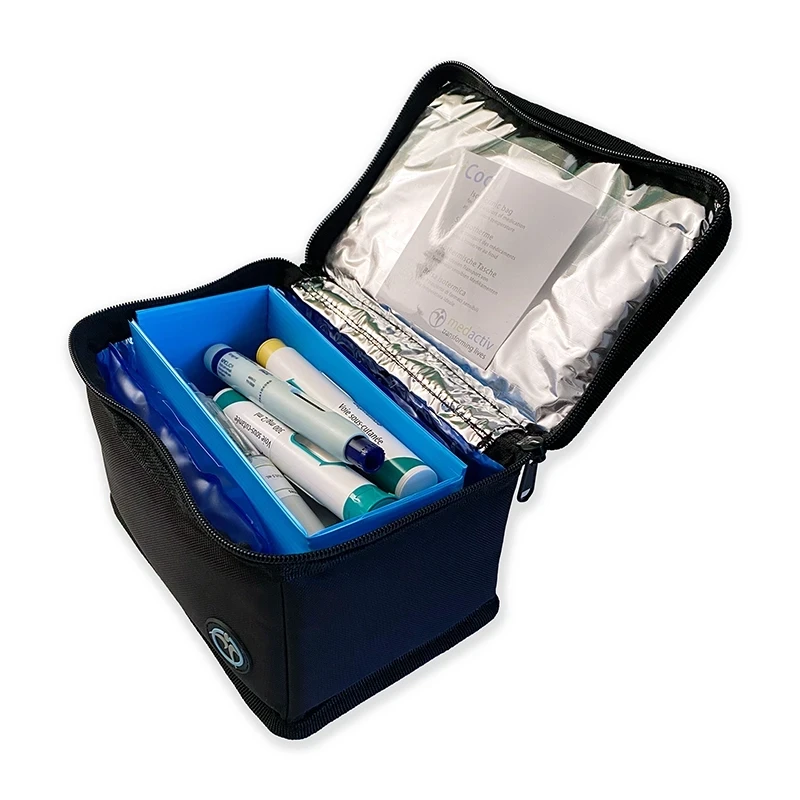
D’une singulière élégance, les trousses LifeinaBag sont discrètes et vous offrent une protection de 24 heures entre 2 et 8°C
Les sacs LifeinaBag utilisent une nouvelle génération de pains de glace chimique qui ne transpirent pas et qui ont un point de décongélation plus long que les pains de glace traditionnels. Ceci permet de transporter les médicaments en toute sécurité lors de leurs voyages, au travail ou en vacances.
Les sacs LifeinaBag permettent de transporter les médicaments pendant jusqu’à 24 heures entre 2 à 8°C et comprennent aussi des compartiments séparés pour le transport de tous vos accessoires.
Petites astuces utiles
- Pour des raisons environnementales, de plus en plus d’hôtels utilisent une carte codée pour ouvrir les portes des chambres dans l’hôtel et utilisent ensuite cette carte comme interrupteur pour allumer et éteindre l’électricité dans la chambre. Ceci veut dire que quand vous quittez votre chambre d’hôtel, et prenez votre carte, vous éteignez toute l’électricité dans votre chambre, inclus le petit frigo où vous gardez peut-être vos médicaments au frais. Pour contourner ce problème, utilisez n’importe quelle vieille carte en plastique (carte FNAC, carte de visite, etc.) comme interrupteur et laissez-la en permanence dans la chambre pour que l’électricité reste allumée.
- Si vous avez besoin de congeler vos pains de glace pour votre trousse isotherme avant de quitter l’hôtel, les frigos dans les chambres d’hôtel ne sont généralement pas de très bonne qualité et ne congèlent pas bien les pains de glace. Demandez plutôt au bar de l’hôtel de les congeler pour vous. Après tout, ils ont toujours besoins de glace dans les bars et ont donc des congélateurs de très bonne qualité.


